前十字靭帯(Anterior Cruciate Ligament;ACL)は膝関節の主要な靭帯の一つであり、膝関節の前方への制動と膝が捻じれるを防ぐ役割があります。ACLは膝の安定に関わる重要な靭帯です。ACLは2束(もしくは3束)からなる線維束で形成され、膝関節の全可動域で緊張し特に屈曲位で緊張する前内側線維束(antero-medial band:AMB)と、伸展位で緊張する後外側線維束(postero-lateral band:PLB)からなります。
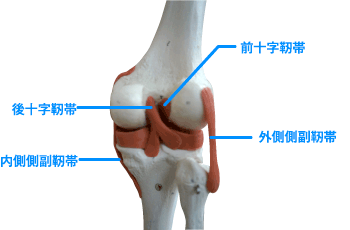
前十字靭帯損傷はスポーツ活動時のジャンプ着地やストップ動作、方向転換時に不意にバランスを崩したときに膝が内側にはいることによって受傷します。
前十字靭帯損傷の治療については当院では2つの前十字靭帯再建の手術を行っています。1つは半腱様筋と薄筋の腱を使用するST法ともう一つは骨付きの膝蓋腱を使用するBTB法です。
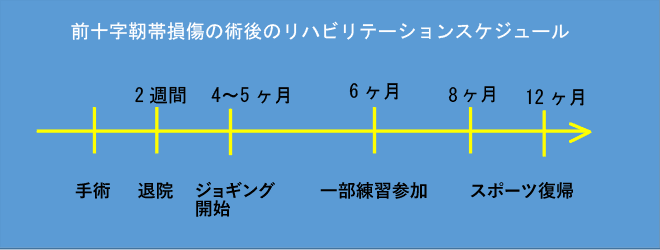
前十字靭帯損傷のリハビリテーションは、受傷早期から下肢の筋力低下がみられるため術前からリハビリを行い、筋力・可動域を少しでも正常に近い状態に戻しておくことが必要です。手術時の入院期間は2週間あり、手術翌日からリハビリを開始します。また定期的に筋力評価を行い、筋力の回復状態を確認し経過時期に応じて運動強度を調整したトレーニングを行います。種目別のスポーツ復帰のため必要な持久力、俊敏性、安定性などを高めるトレーニングを行います。スポーツ・競技復帰の目安は、個人差はありますが8~10ヶ月となります。
術後からは松葉杖を使用し、歩く練習をします。手術方法の違いにより(ハムストリングス腱あるいは膝蓋腱を使い前十字靭帯を再建する場合)松葉杖が取れる時期に違いが生じます。体重計をみながら、体重の1/4・1/2・2/3(3/4)・全荷重の順番に時期を追うごとに体重をかける量を増やします。急に体重をかけてしまうと炎症症状が強くなる場合があるので、必ず医師の指示のもと、理学療法士と一緒に行いましょう。
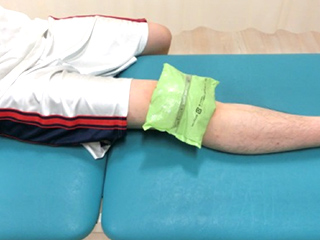
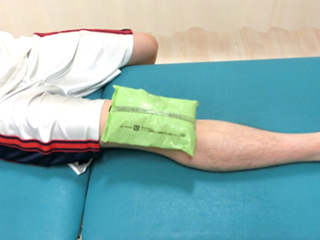
術後は炎症症状が強いため、疼痛や腫脹が強く動かしづらくなります。アイシンングを十分に行い、炎症症状を軽減させる目的で行います。
手術による影響で出血が脛の部分まで下がってくるため、脛の部分に痛みを感じるようになります。下腿の筋肉に抵抗をかけ循環を促進させ、下肢のむくみ・痛みを軽減させる目的で行います。
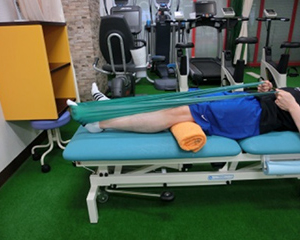


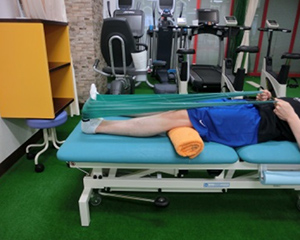
膝関節の動きを回復するために、自分の手やスライディングボードを使用し膝の曲げ伸ばし運動を行います。半月板縫合を同時に手術された場合は、膝関節の動きに制限がかかる場合があるので、理学療法士と確認しながら行います。
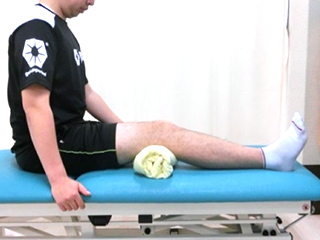
膝関節の手術の後は松葉杖で体重をかける量を減らしたり、炎症症状により腫れることにより筋肉に力が入らなくなり、足全体が痩せてきます。筋肉量を落とさないため、 筋力を向上させるためにも十分な筋力トレーニングが必要になります。
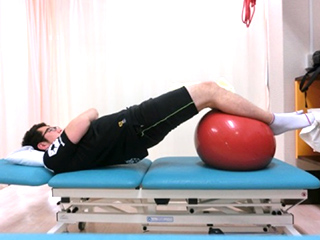
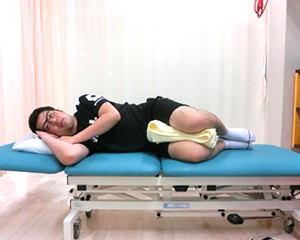


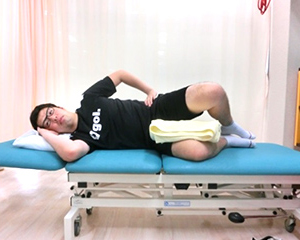
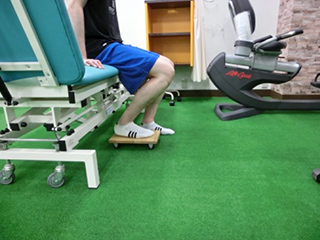
膝関節は手術の影響により膝がどれくらい曲がっているか、体重がどれだけかかっているかを感じる能力が衰えます。また、松葉杖を使って足をかばっているため、自分の体に偏りが生じます。バランストレーニングにより、膝関節にある感覚をつかさどる機能を向上させることと、身体全体で自分の体をコントロールするトレーニングを実施します。


スクワット・片脚スクワット・ランジを実施し、股関節周囲の筋力強化、股関節を使った動作の獲得、身体の連動性の獲得を行います。前十字靭帯損傷は膝関節が内側に入り受傷することが多く、膝関節をコントロールするためには、股関節周囲の筋肉量やコントロールが必要になります。また、体が外側にブレたり、ねじりが生じたりしないように、体幹(コア)の安定性が非常に重要になります。





定期的な評価を行いスポーツ復帰の指標としています。

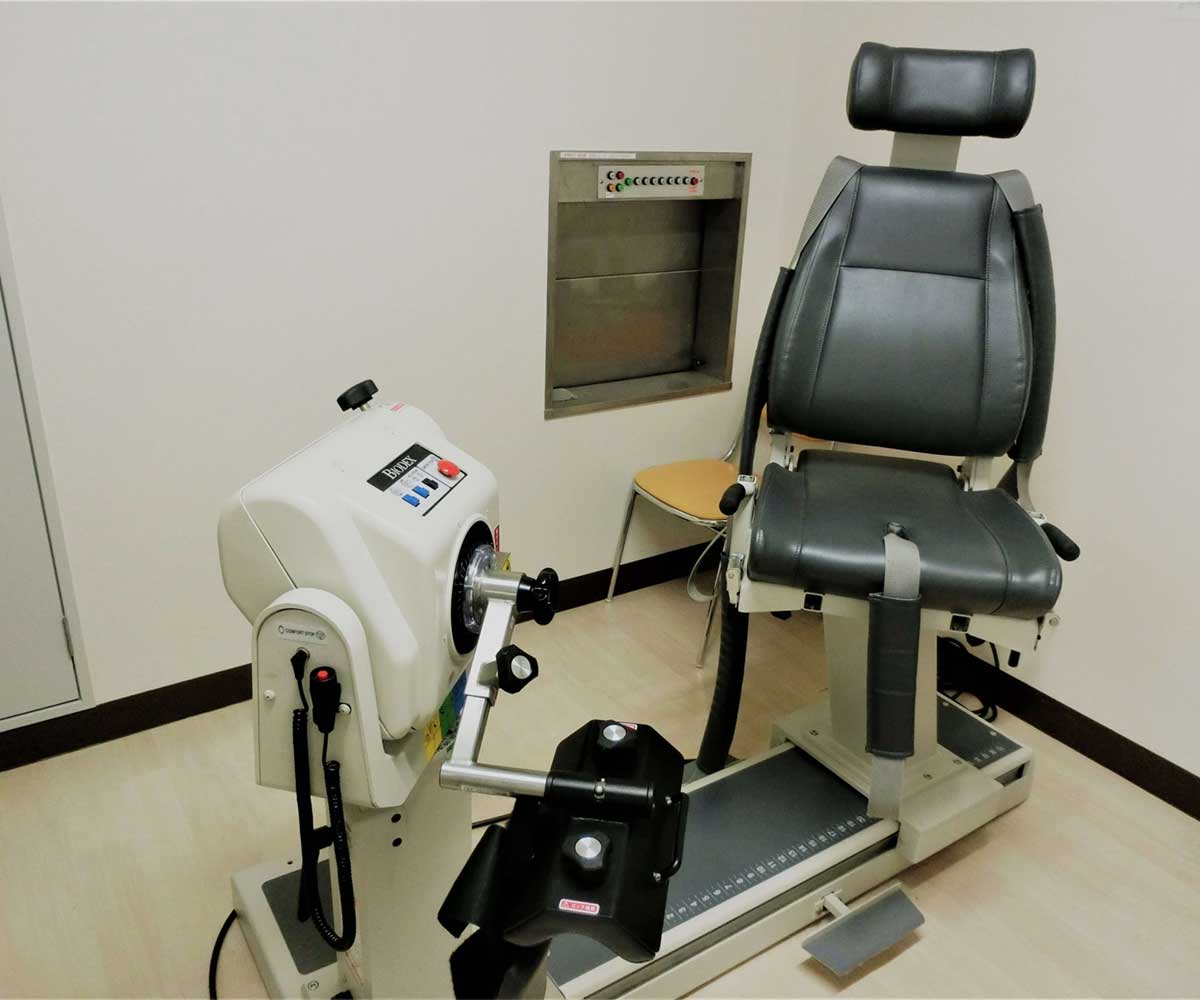
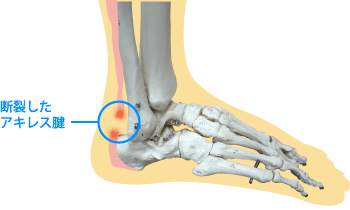
アキレス腱断裂は中高年のスポーツ愛好家(20代後半より30~40代に多い)を中心に起こりやすいスポーツ外傷の一つです。テニス、野球、サッカーなどスポーツ時に急に前へ走りだそうとしたときに、ふくらはぎ(下腿三頭筋)に急激な収縮力が加わることで起こります。アキレス腱が切れた直後は、歩行できなくなり、切れた瞬間は何かで後ろから蹴られたような衝撃を感じます。アキレス腱断裂後はアキレス腱縫合術を受けられる方が多く、スポーツ復帰をするためには手術は必須となります。
アキレス腱の縫合手術を行った場合、手術後、リハビリによって機能の低下を防止しながら復帰を目指すことになります。アキレス腱の手術後はふくらはぎの筋力の低下、足関節が動かしづらい、アキレス腱の柔軟性の低下、血行不良による過度のむくみ症状が出現します。手術後は一定期間、ギプス固定が必要となるので、以上のような症状が基本的におこります。
これらの症状を防止する為にもアキレス腱の手術後のリハビリテーションは重要なのです。アキレス腱断裂の治療期間中のリハビリはリハビリ開始直後に痛みを伴うケースが多くあります。この痛みは患部に軽い炎症を発症している点と、治療過程でありまだ傷口そのものが完治していない事が原因です。
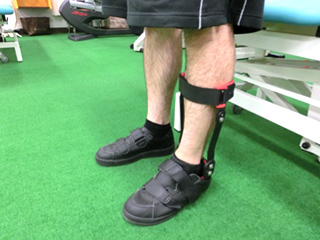
装具を利用しアキレス腱にかかる負担を軽減しながら日常生活を過ごします。装具は足首の角度を随時変更できるようになっているため、足関節の動きや腱が安定する具合を見極めつつ、足首が動く範囲を変更していきます。装具は2か月ぐらいを目安に除去していきます。
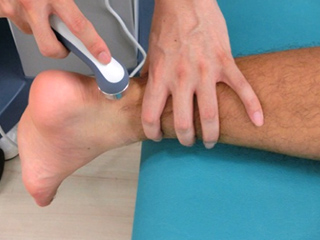
アキレス腱を縫合することにより、縫合部分は硬くなります。腱が適切に癒合(治癒)するためには必要なことですが、縫合部分が硬くなることにより足首の動きに制限がかかります。柔軟性を獲得するために、ホットパックや超音波を用いて組織を温めてから、柔軟性を回復するストレッチなどを取り入れていきます。

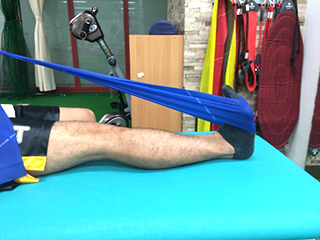
装具が外れ、足関節の柔軟性が向上すると歩くことが楽になります。つま先たちでの筋力強化や腱の治癒を促すためのトレーニング、スクワットなどの体の使い方のトレーニングなどを行います。ジョギングやダッシュは医師の許可が必要になるため、必ず、理学療法士と一緒に進めていきましょう。

このように完治までのリハビリ期間は出来る限りアキレス腱に負担をかけないリハビリテーションを行うことが理想です。
2010年厚生労働白書によると、腰痛の発生率には男女差がある。女性では加齢とともに増加傾向にあり、男性は40~50歳代をピークに減少する。国民愁訴の上位3位以内を占めており、極めて頻度が高い症状である。
患者自身の生活制限や医療費の増大や労働損失など社会経済にとってマイナスの影響が大きい。
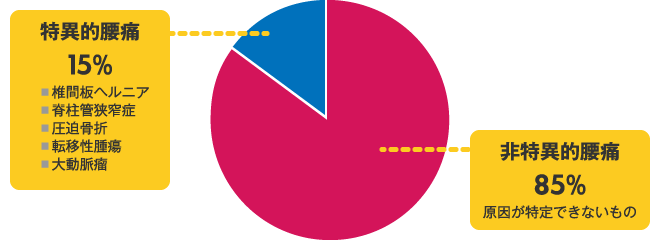
腰痛全体の15%は解剖機能学的に原因が特定可能な特異的腰痛と呼ばれているが、85%は非特異的腰痛と呼ばれる腰痛で、神経症状や重篤な基礎疾患を有しておらず、画像診断と一致しない原因が特定できないものである。
腰椎の間にある椎間板は荷重伝達や衝撃吸収材としての機能を果たしているが、加齢変化や日常動作姿勢による負担にて椎間板内の髄核が腰部後方の神経を圧迫することにより、下肢のしびれ・痛み・脱力・膀胱直腸障害などを呈する。ヘルニアの特徴として前屈姿勢になった時に症状が強くなる。
リハビリテーション
腰椎が後弯し猫背の姿勢傾向があり、この姿勢による後方移動した髄核を前方へ修正するエクササイズなど行います。筋のリラクゼーションにて脊柱の良姿勢を再獲得し、骨盤を後傾方向に引っ張る下肢後面筋のストレッチを行います。



腰部の脊髄神経が通る脊柱管が狭窄してしまい、症状として間欠性跛行がみられる。歩行しているとだんだん足が痺れたり痛くなり、休むと回復するのが特徴である。また、会陰部の感覚に異常が生じることもある。なお、間欠性跛行は閉塞性動脈硬化症でもみられるため、鑑別が必要。症状により、馬尾型、神経根型、混合型の3型に分類される。
リハビリテーション
脊髄神経を伸張することにより痛みやしびれ症状の改善を目的とし、股関節周囲の柔軟性を再獲得させ神経の伸張するストレッチにて症状の緩和を図る
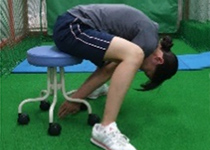

成長期のスポーツ選手に生じる障害で、腰椎上下関節突起間部に繰り返し負荷のかかることで起こる疲労骨折。早期発見・早期治療できた場合は骨癒合が可能となることが多い。
完全骨折まで至ると痛みは軽減してしまうので改善したと勘違いしてしまうが、放置すれば偽関節となってしまう。腰椎4~5レベルで発生することが多く棘突起の圧痛や伸展・回旋時痛が特徴的な所見である。発生機序として下肢筋の硬さが影響しやすく、体幹伸展時に骨盤後傾を妨げる股関節屈筋群の短縮が原因となりやすい。
リハビリテーション
体幹伸展時に骨盤後傾を妨げる股関節屈筋群の短縮が原因となりやすい。腰部周囲のスタビリティーの再獲得や骨盤の位置を正中位に戻すための下肢ストレッチやエクササイズなどの運動を行う。
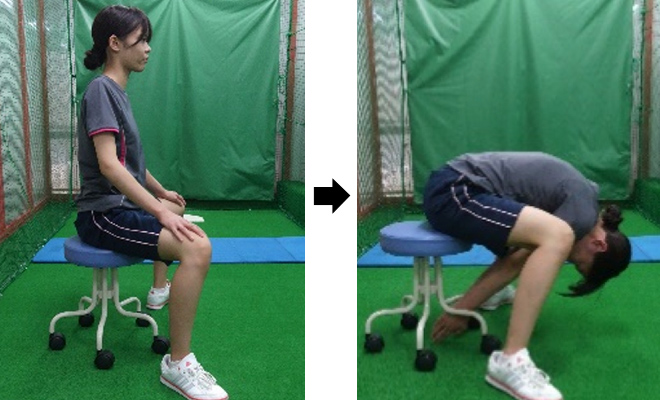


腰椎の上下隣接する椎体の下関節突起と上関節突起間で形成され、屈曲伸展方向への可動が大きく回旋の可動域は構造上2~3°である。椎間関節包には、痛覚伝達に関与する神経線維や侵害受容器が豊富に存在する。疼痛の特徴として体を伸展した時に症状が強くなる。
リハビリテーション
腰椎の強い前弯を軽減させることを目的とし、腰椎の椎間関節を離開する方向へのストレッチや腰部多裂筋の筋緊張正常化のためにリラクゼーションを行う。
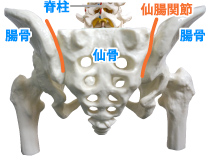
仙骨と腸骨がなす関節で滑膜関節である。形状はL字型をしている。関節面は不整であり個人差が大きく20~30歳代で仙骨関節面に凹みに一致した骨隆起が腸骨関節面に観察されるようになる。この隆起と凹みが互いにかみ合うことで運動軸を中心に回旋する可動性を制限する。仙腸関節周囲には侵害受容器が多く存在し荷重支持機能が主体である。特徴として運動感覚に乏しく疼痛に敏感である。仙腸関節性疼痛の特徴として仙腸関節の支配神経の広さゆえに、仙腸関節に由来する疼痛は臀部痛・下部腰痛・鼠径部痛・下肢痛・下腿部痛・足部痛と症状は多岐にわたる。
リハビリテーション
左右仙腸関節面の動きの修正することを目的とし、モビライゼーションなどを用いた徒手療法などを行い骨盤の位置や動きを整え、骨盤が安定するように周囲筋の運動を行う。
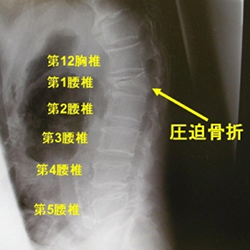
比較的弱い外力によっても生じる骨粗鬆症によるもの(病的骨折の一種)や転移性骨腫瘍による病的椎体骨折、強い外力により生じる外傷性椎体骨折などがあります。圧迫骨折とよばれることもあります。?老人におこるものは胸椎と腰椎の移行部(胸腰移行部)あたりの椎体に生じ、ほとんどが骨粗鬆症に起因して尻もちなどの軽微な外力により生じるものです。
リハビリテーション
保存治療では装具固定を行い骨折部の治癒を図るため運動の制限も出てくる。患部以外の四肢の運動など行い体力・筋力低下の予防などを行う。骨が安定していれば無理のない体幹運動などを行う。
内臓疾患などが臓器に繋がる内臓神経の異常興奮(内臓-体制反射)にて腰痛として感じることがある。
内臓疾患の治療を行い経過を観察する必要がある。

腰痛全体の85%の腰痛を占めており、神経症状や重篤な基礎疾患を有しておらず、画像診断と一致しない原因が特定できないものである。慢性期疼痛疾患へ移行することが多く社会心理的問題が要因であることが多い。
さまざまなストレスによる脳・中枢神経へのダメージが疼痛を感じやすくさる要因であり、職場・家庭内の環境や問題の解決あるいは、本人の考え方・行動の変容、生活習慣の改善が必要となる。
運動不足・身体的フィットネスレベルの低下は腰痛の危険因子
軟骨終板を介して椎間板への栄養補給が阻害される
重機械などによる振動がコラーゲン組織の疲労性破綻を促進する
看護師・介護福祉士の介助動作による椎間関節・椎間板への負担
職場での業務内容・人間関係、家庭内の問題などによるストレスホルモン
転居・異動・転職・進学・介護・離別・結婚などによるストレスホルモン
食生活・睡眠不足などによる栄養・ホルモンバランスの変化と自律神経機能
複数の要因が絡み合って発症する非特異的腰痛は、患者自身の体力・筋力の低下や偏った考え方・習慣により発症することが多い。一度発症するとなかなか完治せず治癒に時間を要する。基本的に低下した体力の向上や腰椎を支える筋肉強化を行い、生活習慣の変更・認知行動療法による考え方の偏りの修正などを行い必要であればリエゾン療法など精神科治療やカウンセリングなど組み合わせたチーム医療で対応していく方法がある。
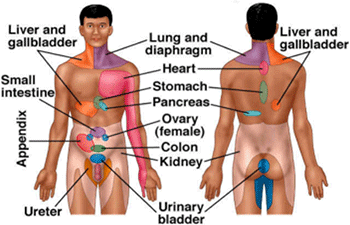
足関節捻挫は最も代表的なスポーツ外傷の一つであり、トップレベルからレクレーションレベルに至るまで様々なシーンで受傷します。頻繁に発生するケガであるためスポーツ現場では軽視されることが多く、歩行できないほど重症な場合を除いては医療機関を訪れることなく自己判断でスポーツ復帰していく選手も多く見受けられます。しかし、自己判断で軽傷と思い込み無理にプレー再開すると他の関節への負担が大きくなりパフォーマンスの低下や他のケガの原因となってしまいます。また、靭帯が緩くなり捻挫を繰り返すなどの様々な悪影響を生じる可能性があります。足関節は構造上外側より内側に大きく動くため、捻挫も内側に捻る動作で頻繁に起こります(画像1)。この場合は足関節の外側の靭帯が伸張され損傷を起こします。頻繁に損傷する靭帯として前距腓靭帯(ぜんきょひじんたい)や踵腓靭帯(しょうひじんたい)などが挙げられます。この2つの靭帯以外にも足関節には多くの靭帯が存在し、これらの靭帯が損傷した状態を足関節捻挫と言います。
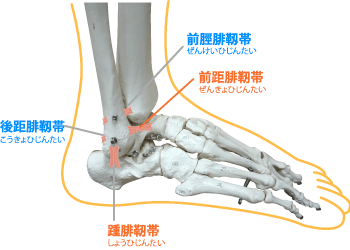

また、受傷した時の状況が捻挫と似ていても子供では靭帯が断裂するかわりに靭帯が付着する骨の表面が剥がれる剥離骨折(はくりこっせつ)という状態になる場合があり、たかが捻挫と侮っていると重症のケガの治療が遅れ後遺症を残す場合もあり注意が必要です。そのため捻挫後は正しい治療が必要となります。
捻挫後の治療は程度によって手術療法と保存療法(手術を行わない治療)が行われます。手術療法は靭帯修復術や各種の靭帯再建術などの方法があり、関節の状態に応じて行われます。手術後早期はギプス固定や松葉杖を使用した荷重制限など行い患部を保護しつつ、可能な範囲で機能回復に向けたリハビリを行います。手術後中期から後期は保存療法と同様の関節の動きや筋力の回復、二次的に発症する後遺症や再発の予防を目的としたリハビリを行います。
ケガをして間もない時期は、痛みの緩和、患部の保護や脹れの軽減を目的とした処置が必要で、アイシング、安静、拳上、圧迫を行います。また損傷した組織の回復を促進するため物理療法やテーピングによる関節の保護を行う場合もあります。
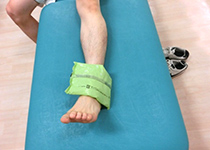

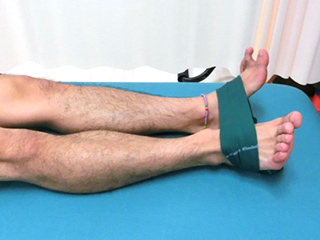
捻挫後は関節固定や松葉杖による荷重の制限、腫れや痛み、異常歩行など様々な要因により、可動域の制限や筋力低下などが生じることが多くみられます。これらを放置したままスポーツ復帰すると再発やパフォーマンスの低下へ陥る危険性があります。そのためプレーを再開する前に可動域と筋力の改善を図る必要があります。

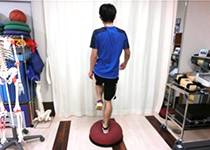
ターンやジャンプ着地などの動作中の捻挫は股関節周囲の筋力強化や動作の反復練習により再発の予防が可能です。全身的な評価を行い一人ひとりにあった予防プログラムを提供します。


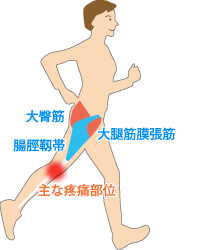
腸脛靭帯炎は陸上選手に多い慢性スポーツ障害で、腸脛靭帯と大腿骨(太ももの骨)との間で過度の摩擦が原因となって起こる疾患です。練習量が急に増えたり、レース参加の頻度が増えた時期に発症しやすくなります。
症状としては、
などがあります。
また熱感や腫れを伴うこともあります。発生要因として、O脚、膝の捻れが起こる・または脚が床に接地している際に体が横に傾くランニングフォームが挙げられます。これらは腸脛靭帯の緊張が増加するため、この障害を引き起こしやすくなります。
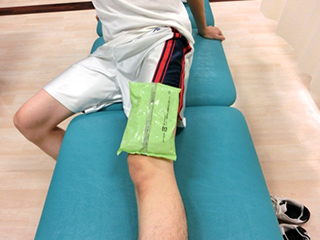
アイシング
膝関節外側に熱感や腫れがある場合はアイシングにより炎症症状の改善を図ります。
(実際はタオルを間に入れて冷やします。)
腸脛靭帯の疼痛の原因は、大腿骨との摩擦であるため、摩擦増大の直接的な原因である腸脛靭帯の柔軟性の改善が必要となってきます。また腸脛靭帯は大腿筋膜張筋と大殿筋という筋とつながっているため、これらの筋のストレッチングも必要となります。


また腸脛靭帯の硬さの原因として、お尻の筋肉(中殿筋)や膝の前面の筋肉(内側広筋)の筋力低下があるため、これらの筋力アップを行います。


足首の硬さがある人は、つま先が外を向いた状態で走る傾向があります。つま先が外を向いた状態でのランニングは、膝の捻じれが起こるため腸脛靭帯が張ってきやすくなります。そのため、足首の柔軟性を出すとともに、ランニング時に進行方向とつま先が真っ直ぐになるよう改善していく必要があります。


脚が地面に接地した際に体が横に傾く場合、お尻の筋肉(中殿筋)の筋力低下が考えられます。中殿筋の筋力低下があると、腸脛靭帯への負担が大きくなり、柔軟性が低下してくるため、中殿筋を中心としたトレーニングを行い、身体が真っ直ぐになるように練習をしていきます。
スクワット
上記の中殿筋トレーニングに加え、スクワットで中殿筋に力が入るように練習します。



肉離れは筋肉が急激に収縮することや伸ばされて発生する筋肉の損傷です。太ももの前面やふとももの後面、ふくらはぎを損傷することが多く再発する危険もあります。肉離れの重症度は3段階に分かれます。タイプⅠ(出血所見のみが認められる)は1~2週間、タイプⅡ(筋腱移行部の損傷)は1~3ヶ月(平均6週間)を要し、タイプⅢ(筋腱付着部などの断裂)は手術による修復を検討する必要があります。
治療は、適切な安静をとりつつ、柔軟性や筋力の回復、再度肉離れを起こさないようにトレーニングを行う必要があります。
筋肉や筋膜、筋肉と骨の付着部分の損傷により出血が起こります。損傷を広げないために、運動の中止や松葉杖を使用し安静にします。出血を抑え、損傷部位周辺組織の酸素不足による二次障害を防ぐためにも適度なicingを行います。治療では、高気圧酸素療法や電気を使った組織回復を図ります。
微弱電流(マイクロカレント)を使い、組織の回復を促したり、アイシングにて過剰な炎症を抑えます。
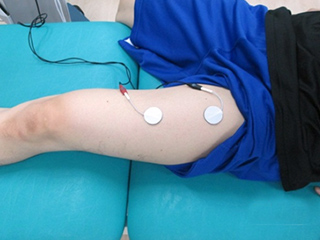
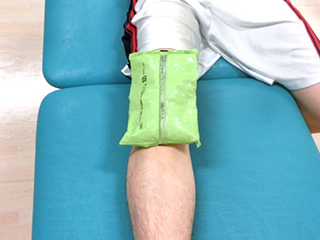
損傷した場所は炎症により組織修復が始まりますが、圧痛(指で押した時の痛み)や伸張痛(ストレッチ時の痛み)、収縮時痛(力を入れたときの痛み)を生じます。痛みのない範囲(修復しているところを壊さないように)で運動やマッサージ、物理療法を用い、柔軟性を回復します。また、弱化している筋肉の筋力回復を図ります。
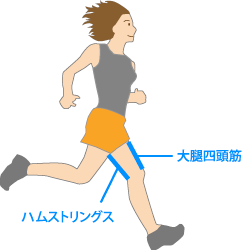
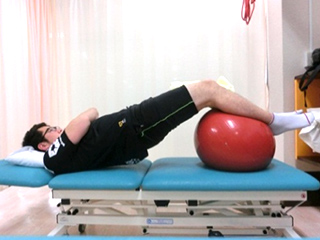
ブリッジやセッティングを行い、ハムストリングスや大腿四頭筋への筋力回復を図ります。
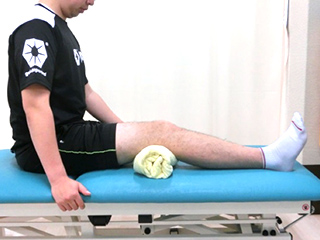
肉離れを起こしてしまう動作の修正や、原因となっている股関節の動きや脊柱(背骨)の動きなどの柔軟性の回復や下腹部・臀部などの筋力強化を図り、再度肉離れを起こさないように、体全体の使い方をトレー二ングします。
基本的な動作の修正や負荷が一定の筋肉に集中しないような動作の修正を行います。

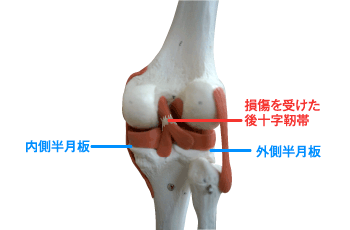
半月板は大腿部の骨と下腿部の骨の間の膝関節にあり、膝関節の動きをサポートし衝撃を分散する役割があります。半月板損傷は半月板自体が割れたり傷がつき、傷ついた半月板が大腿骨と下腿骨の間に挟まり、膝関節の正常な動きが阻害され、関節包や靭帯にストレスが加わることで、膝の曲げ伸ばしや歩行時に痛みを生じ、日常生活やスポーツ活動が制限されます。半月板は膝関節が曲がり・捻じられることにより損傷を受けやすいといわれており、医師による検査とMRIを用いて診断されます。
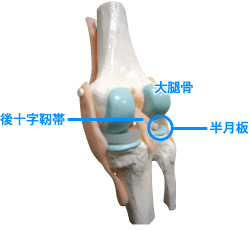
半月板の治療は半月板の損傷具合により手術による半月板切除術か半月板縫合術を行います。縫合するか切除するかにより、競技復帰時期が異なりますので、医師や理学療法士への確認が必要です。半月板の損傷があっても、膝関節に痛みや生活に支障がなければ、リハビリテーションのみで良い場合もありますが、必ず医師の診察による判断が必要です。
半月板切除術のリハビリテーションは、術後から歩行することができます(医師の許可が必要)が、痛みが強い場合は松葉杖を使います。理学療法は過度な炎症を抑えることと、膝関節のスムースな曲げ伸ばしの獲得、半月板に負担のかからない動作の修正を図ります。
スポーツ復帰・競技復帰の目安は個人差がありますが3~4ヶ月を目標としています。
術後は炎症が強く腫れや痛みがあるため、曲げ伸ばしがしづらくなります。
アイシングにより過度な炎症が軽減されると膝関節の動きもスムースになります。
切除された半月板の下には軟骨があり、その軟骨は新たに荷重を受ける面になります。
膝関節の曲げ伸ばしや歩行により、徐々に膝関節の動きを慣らします。
急激に運動量を増やすと軟骨の損傷を引き起こし、炎症が強くなる場合があるため、医師と理学療法士に確認しながらジョギングや走行をはじめてください。
膝関節に対してねじりが加わると半月板にはストレスがかかります。ジャンプ着地後に膝が内側に入る動きや歩行時につま先を外に跳ね上げるような踏み返しをしている場合は膝関節は捻じりが加わります。損傷した方々すべてにより原因は違いますので、一つ一つ確認しながら、動作の修正を行っていきます。
スクワットやジャンプの着地後に膝が内側や外側にぶれないようにトレーニングします。

オスグッドシュラッター病はサッカーやバスケットボールやバレーボールなどジャンプ動作、ランニング動作を繰り返し行なうスポーツで発症しやすいです。オーバーユースに起因するスポーツ障害で成長期に好発します。主な症状としては脛骨粗面(膝のお皿の下の骨)が徐々に突出してきて、痛みが出現します。主な原因として、大腿前面の筋肉(大腿四頭筋)が繰り返し収縮することで、脛骨粗面を牽引するため、過剰な負荷がかかり成長軟骨部が剥離することで生じます。
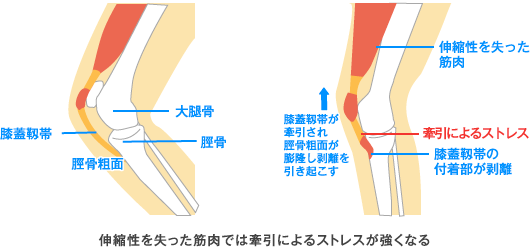
伸縮性を失った筋肉では牽引によるストレスが強くなる
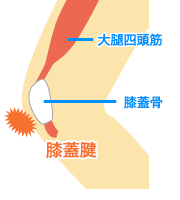
ジャンパー膝とはバスケットボールやバレーボールなどジャンプや着地動作を頻繁に行うスポーツや、サッカーのようにランニングを繰り返すスポーツに多く見られます。オーバーユースに起因する膝のスポーツ障害です。
原因として大腿前面の筋肉(大腿四頭筋)の柔軟性低下や、筋力の不均衡が関係しているといわれています。成長期では筋肉が硬くなりやすく活動性も高いため発症しやすいです。ジャンプやダッシュなどによる膝関節の屈伸動作を頻繁に、長時間行なうことで、膝前面の組織に過度のストレスが加わり膝蓋骨(膝のお皿)周辺に微細損傷を引き起こし痛みが出現します。
リハビリでは、全体的な機能評価を行い、膝の障害発生に関連するレシーブ、ジャンプ、着地時に多いスクワット動作の評価を行います。出来ていない場合に問題が関節にあるのか筋力にあるのか筋の協調性や体幹にあるのかを評価し優先順位をつけて治療します。
成長期では身長が急激に伸びるため骨の成長に筋肉の成長が追いつかず、筋肉の柔軟性が低下してしまうことがよくみられます。疼痛部位に付着する大腿前面の筋や動作改善に必要な骨盤周囲や下腿の筋の柔軟性を向上させることが重要となります。


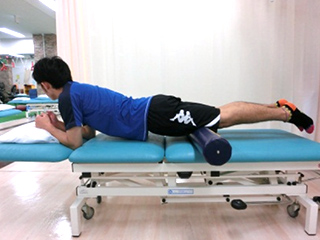
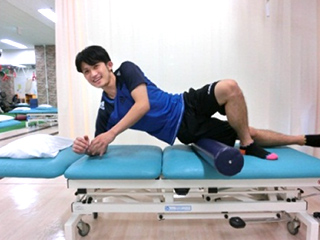
大腿前面の筋の不均衡や大腿後面の筋力低下で、膝前面のストレスが増えるため筋力トレーニングを行います。
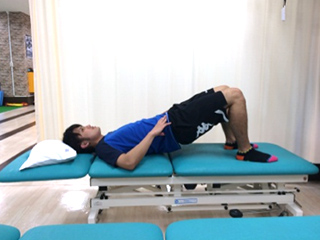
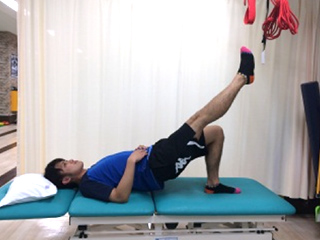
ジャンプ時の踏み込みやスクワット動作などでは、背中を丸めずに股関節を深く曲げることが必要ですが、オスグッド、ジャンパー膝の選手は膝関節を前方に倒し、太ももの前の筋肉で踏ん張ってしまいます。そこで股関節の動きを最大限使い、太ももの前の筋肉に負担ががからないようにトレーニングを行います。


股関節を使ってのスクワットでは大腿前面のストレスは軽減します。
股関節を意識したスクワット動作の獲得を目指します。
ジャンプからの着地動作でも股関節を意識して行います。


変形性膝関節症は、加齢や肥満、筋力の低下によって膝にかかる負担が増加し、膝の軟骨や半月板に損傷をきたす状態をいいます。膝を守るクッションの役割を担う軟骨がすり減ると炎症や関節の変形が進行し、 関節の隙間が狭くなります。膝関節の痛みや変形が軽度の場合は、運動やストレッチ・装具・薬物療法などで 疼痛の改善と予防を期待します。痛みや変形が重度の場合は手術が適応となります。
リハビリは、痛みを軽減させ変形性膝関節症の進行を予防することが目的となります。特に「筋力をつけ体重を減らす」、これらは関節を守るためにとても重要です。一般的に行われている運動も、やみくもにやってしまっては意味がありません。たくさん歩くことが膝の力をつけるのに効果的と思われる方も多いと思います。しかし、実は逆効果になってしまう人も少なくありません。
リハビリテーションでは「どんな運動」が「どんな効果がある」のかを説明をしながら、患者様に適した運動を考案し指導します。また、患者様のお仕事やご趣味に対応したアドバイスを行い、ご自分の体と上手に付き合っていく方法を一緒に考えます。
変形性膝関節症の症状が進行すると、膝の曲げ伸ばしがしにくくなります。
そうなると、膝の周りの筋肉が硬くなって力が入りにくくなったり、歩きにくくなるなど、日常生活に支障をきたしてしまいます。その予防に、関節の可動域を保つ努力が必要となります。(セラピストによる可動域練習)痛みの原因の一つにお皿(膝蓋骨)の動きが悪くなるために、痛みを生じている場合があります。膝関節の曲げ伸ばしの運動をスムーズに行うためには、お皿の上下・左右の動きを回復させる必要があります。

変形性膝関節症の進行を防ぐには、骨の周りの鎧=筋肉を強くする必要があります。
とくに膝関節周囲の筋力トレーニングはとても重要となります。歩くこと以外にも、階段や椅子からの立ち上がりなど、日常的におこなう動作の大半は膝の筋力が重要な鍵となります。座ってテレビを見ているときなど、生活の中に運動を組み込むと、スムーズに継続が可能です。タオルや器具を使用してのトレーニングは、一人でも簡単に行えます。特に体重をかけずにおこなうものは、膝への負担が少ない有効な手段です。大腿四頭筋トレーニング、エアロバイク、症状が落ち着いてからは、単純に生活動作の中で行える筋力トレーニングが大切となります。動作に直結したトレーニングはとても効率の良い方法です。

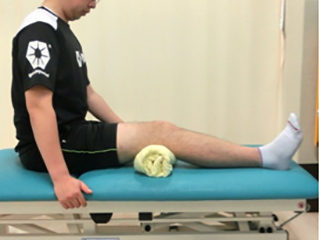
個々の生活スタイルに合わせた動作の指導は、とても大切なリハビリの項目の一つです。
患者様の普段の生活をお伺いして、安全で体の負担が少ない動作を提供します。
また、家屋構造なども確認して、家での生活が困らないよう支援します。
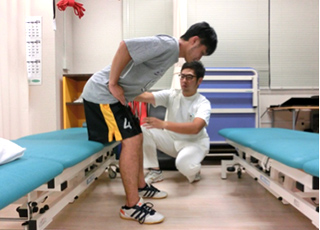
鵞足とは、半腱様筋、薄筋および縫工筋の腱が扇状に広がりながら脛骨に付着し、その部分が水鳥の足のような形であることから鵞足と呼ばれています。
この付着部を押すと痛みがあり、また、足に抵抗を加えて曲げさせたり、膝を一杯まで伸ばさせたりすると痛がるとき鵞足炎が疑われます。ランニングなどで強く膝を曲げたり伸ばしたりすることによって、鵞足周囲の筋腱と膝の内側の骨(大腿骨や下腿骨)との摩擦が生じ炎症を起こします。特にキックした膝を曲げて前に引き付ける働きを繰り返すことで、これらの筋肉に緊張が高まりストレスが過剰にかかり炎症が起こりやすくなります。また膝関節外反(膝が内側にはいること)によって疼痛が増悪するため、横方向への動きを多用するスポーツで発症しやすくなります。
膝関節の内側の隙間付近には半腱様筋腱の走行があるため、付着部から腱の走行に沿って圧痛やストレッチの際の痛みを訴えることもあります。この場合には関節の隙間にも圧痛があるため、内側側副靭帯や内側半月板の炎症が直接の原因のこともあり、MRI検査を含めて鑑別診断を行う必要があります。
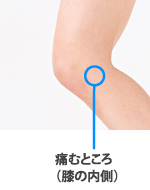
痛みが生じている部分に熱感や腫張が生じている場合は、アイシングや超音波治療、電気療法などにより炎症症状への対応を行います。超音波ではインテレクト(電気治療複合機)を使い、炎症症状の軽減に努めます。
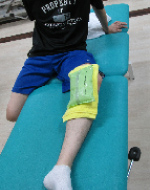

鵞足部の緊張が高まると、膝関節にねじれが生じます。膝関節のねじれは、鵞足へのストレスをさらに増大するだけでなく膝関節の動きの制限や筋力低下にも影響するため、早期より太ももの過度な緊張を改善し、膝関節の可動性および筋力回復に努めます。

鵞足炎はランナーの方に多いと言われており、その理由は、走る動作が膝の曲げ伸ばしが多いためです。さらに足首の硬さがある人はつま先が外を向いたり、膝とつま先の向きが違うことによって炎症がおこりやすくなります。屈伸した時に膝が外に向き、つま先も外に向いてしまってないか。走行時に膝が内側に入っていないか、かかとが外を向いていないか確認し、正しいフォームづくりを行います。
膝と足の向きが真っ直ぐに前を向くように、階段を昇る時、歩く時など日常生活の中で出来るだけ膝と足先が一直線になるように意識づけを行います。
